1. ĐẠI CƯƠNG
1.1. Định nghĩa
Hẹp van hai lá là tình trạng van mở ra không hết trong thời kỳ tâm trương. Nó là tình trạng giảm diện tích của lỗ van do hiện tượng dính mép van.
1.2. Dịch tễ học
1.2.1. Tần suất
– Tần suất mắc bệnh thay đổi tuỳ theo mức độ phát triển của các quốc gia tức là bệnh hẹp van hai lá gặp nhiều ở những nước kém phát triển. Còn ở những nước phát triển thì tỷ lệ mắc bệnh giảm đi rất nhiều nhưng vẫn còn gặp ở tầng lớp nghèo.
– Tỷ lệ mắc bệnh hẹp van 2 lá phụ thuộc rất nhiều vào chất lượng của chương trình phòng thấp.
1.2.2. Tuổi, giới
– Tuổi thiếu niên dễ mắc hơn người lớn tuổi.
– Giới: nữ giới mắc bệnh nhiều hơn nam giới (2/3), theo Đặng Văn Chung 1971: Nữ giới bị bệnh hẹp van 2 lá chiếm > 70%.
1.2.3. Ở nước ta
Thống kê năm 1959 cho biết hẹp van 2 lá chiếm ≈ 40% các bệnh tim nói chung.
Trong đó 99% là hậu thấp. Tuy nhiên có nhiều bệnh nhân không ghi nhận tiền sử thấp khớp (khoảng 30% trường hợp vì nhiều thể bệnh không biểu hiện ở khớp).
– Bệnh tim hậu phát: hẹp van 2 lá đơn thuần 25%, hẹp hở van 2 lá 40%.
2. NGUYÊN NHÂN
2.1. Thấp tim
Là nguyên nhân hay gặp nhất chiếm 99% trong tổng số đó.
2.1.1. Những người có tiền sử thấp rõ. sau nhiều lần bị thấp tiến triển sẽ để lại di chứng hẹp 2 lá.
2.1.2. Tiền sử thấp không rõ: không được chẩn đoán sớm và không được điều trị do đó khi bệnh nhân vào viện thì đã bị hẹp van 2 lá.
2.2. Bẩm sinh
Gặp trong hội chứng Lutembacher gồm có hẹp van 2 lá + thông liên nhĩ.
2.3. Mảng sùi trong viêm nội tâm mạc bán cấp (Osler)
2.4. Vôi hóa van hai lá, vòng van.
2.5. Lupus ban đỏ rải rác: viêm khớp dạng thấp.
2.6. Lắng tụ amynoid trên van tim hậu phát.
3. GIẢI PHẪU
3.1. Giải phẫu van hai lá bình thường
– Phức hợp van hai lá gồm: hai lá van, vòng van, dây chằng giữ van, cầu cơ, cột cơ
– Lỗ van hai lá hơi hình bầu dục, gồm có lá trước giữa lớn và lá sau bên.
– Diện tích van 2 lá bình thường 4 – 6cm2.
– Hai lá van dính vào một vòng sợi có tính đàn hồi như cơ vòng thu nhỏ diện tích lỗ van khi van 2 lá đóng lại, bờ dưới 2 lá van có các dây chằng dính neo vào 2 cột trụ thẳng. Do đó suốt cả thì tâm thu, các dây chằng gân căng thẳng, các cột trụ co cứng nên các bìa van luôn áp sát vào nhau không bị lật ngược lên trên.
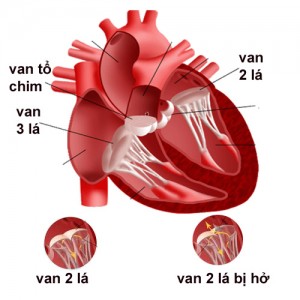
3.2. Tổn thương van 2 lá do thấp tim
– Lá van dày do mô xơ hay lắng tụ chất vôi (vôi hóa).
– Các mép van bị dính, bìa van dày, cuộn lại làm lỗ van 2 lá có hình phễu cứng nằm sâu trong lòng thất trái.
– Dây thừng gân dính lại và co rút.
– Những tổn thương trên đầu tiên là do thấp, những thay đổi sau đó có thể là một quá trình không đặc hiệu do dòng máu bị thay đổi khi chảy qua van đã bị biến dạng trước đó gây chấn thương lá van. Sự vôi hóa 2 lá gây bất động lá van, làm hẹp lỗ van.
– Sự tạo huyết khối và nghẽn động mạch có thể phát sinh từ chính van đã bị vôi hóa.
4. SINH LÝ BỆNH
Lỗ van 2 lá bình thường có diện tích 4 – 6cm2.
Khi van bị hẹp khoảng 2cm2 (hẹp nhẹ) dòng máu chảy từ nhĩ trái xuống thất trái chỉ khi nó được đẩy một áp lực bất thường giữa nhĩ trái và thất trái.
4.1. Hậu quả huyết động dưới chỗ hẹp
– Lượng máu thất trái giảm do đó thất trái bình thường hay hơi nhỏ.
– Mạch ngoại vi nhỏ, huyết áp thấp.
– Bệnh van tim trái không ảnh hưởng đến thất trái.
– Biến chứng tắc, nghẽn mạch có thể xảy ra ở não, gan, lách, thận.
4.2. Hậu quả huyết động trên chỗ hẹp
* Hẹp van 2 lá gây tăng áp lực nhĩ trái, dày giãn nhĩ trái, tăng áp lực tiểu tuần hoàn, nhĩ trái giãn sinh ra các hậu quả:
– Loạn nhịp nhĩ; huyết khối ngay tại buồng tâm nhĩ trái.
– Chèn ép các cơ quan lân cận như:
+ Chèn ép thực quản gây nuốt nghẹn
+ Chèn ép thần kinh quặt ngược gây nói khàn
+ Chèn ép vùng cạnh cột sống gây đau ngực.
* Ứ máu trong mao quản phổi cản trở sự trao đổi khí tại màng phế nang mao quản gây phù phế nang, phù mô kẽ, biểu hiện khó thở, khạc ra máu, bọt hồng.
* Tăng áp lực động mạch phổi do:
– Sự lan truyền thụ động ngược dòng của hiện tượng tăng áp lực nhĩ trái.
– Tiểu động mạch phổi co thắt.
– Tổn thương thực thể trong mao động mạch phổi.
* Thất phải dày, giãn: tăng áp lực động mạch phổi khiến thất phải phải chịu một gánh nặng khi bơm máu vào động mạch phổi nên thất phải dày, giãn gây hở van 3 lá cơ năng, suy tim phải.
* Ứ máu tĩnh mạch ngoại biên nhất là chi dưới gây huyết khối, nghẽn mạch phổi.
5. TRIỆU CHỨNG LÂM SÀNG
5.1. Cơ năng
Bệnh nhân có thể được phát hiện bệnh hoặc vì một biểu hiện cơ năng hay tai biến của bệnh như:
5.1.1. Khó thở. khi gắng sức, khi nằm hay phù phổi kết quả của sự giảm tính đàn hồi của phổi.
5.1.2. Ho ra máu: số lượng ít, dính với đờm.
5.1.3. Đau ngực (15% trường hợp) do tăng áp lực động mạch phổi hoặc nhồi máu phổi.
5.1.4. Hồi hộp đánh trống ngực do rối loạn nhịp tim
5.1.5. Các triệu chứng khác như: nuốt nghẹn, nói khàn do nhĩ trái to chèn ép.
5.2. Thực thể
5.2.1. Nhìn
– Lồng ngực biến dạng vùng trước tim
– Tím môi, ngọn chi
5.2.2. Sờ
– Mỏm tim có rung mếu tâm trương
– Bờ trái xương ức: dấu nẩy của thất phải do tăng áp lực động mạch phổi, thất phải lớn
5.2.3. Gõ. diện đục tương đối của tim to về bên phải.
5.2.4. Nghe: là triệu chứng quan trọng nhất để chẩn đoán.
* Mỏm tim:
– T1 đanh, gọn
– Rung tâm trương (RTTr)
– Thổi tiền tâm thu (trầm, nhỏ)
– Clắc mở van 2 lá: nghe tại mỏm hay bờ trái xương ức vùng thấp (khoang liên sườn IV, V cạnh ức trái, có thể lan đến đáy tim).
* Đáy tim:
– T2 vang, tách đôi nghe rõ nhất ở ổ van động mạch phổi.
– Tiếng Clich phun máu ở van động mạch phổi.
– Thổi tâm trương do hở van động mạch phổi cơ năng.
* Ngoài ra có thể khám thấy: gan to, phản hồi gan tĩnh mạch cổ (+), phù chân,
tràn dịch màng bụng, màng phổi.
6. TRIỆU CHỨNG CẬN LÂM SÀNG
6.1. X quang lồng ngực
6.1.1. Phim thẳng
– Bờ trái 4 cung
– Bờ phải 2 cung cắt nhau hoặc đồng tâm
– Bóng tròn đậm của nhĩ trái
– Rốn phổi đậm,động mạch phổi lớn.
6.1.2. Phim nghiêng: góc khí phế quản rộng, thực quản bị chèn ép ở 1/3 giữa và 1/3
dưới (uống Baryte).
6.2. Điện tâm đồ
Nhịp xoang hoặc rung nhĩ.
Phì đại giãn nhĩ trái: sóng P > O,12s, 2 múi, Vl: p 2 pha -/+
Trục bình thường hoặc lệch phải.
– Dày thất phải: RVI + SV5 >- tham, R/s (ở Vl)
6.3. Tâm thanh đồ
Xác định các tiếng tim trên lâm sàng.
6.4. Siêu âm tim: 2D – TM – Doppler.
Phương pháp này nhạy cảm và đặc hiệu nhất để chẩn đoán bệnh.
– Lá trước mất hình M, lá sau di chuyển về trước, 2 lá van song song thì tâm trương.
– Độ dốc EF giảm.
– Lá trước mở có dạng phình gối.
– Dày lá van và hệ dây chằng dưới van.
– Đo được diện tích lỗ van 2 lá, kích thước các buồng tim.
– Đo áp lực mạch phổi thì tâm thu.
– Phát hiện huyết khối trong tâm nhĩ trái.
6.5. Thông tim
– Đo áp lực buồng như trái tăng, áp lực mao mạch phổi, động mạch phổi, thất phải, như phải tăng.

7. CHẨN ĐOÁN
7.1. Chẩn đoán xác định
7.1.1. Lâm sàng: các triệu chứng điển hình.
– Nghe tim: T1 đanh, gọn, rung tâm trương.
Về mặt lâm sàng ở tuyến cơ sở có thể dựa vào tiếng rung tâm trương và T1 đanh. Khi có hai dấu hiệu này có thể chẩn đoán gần như chắc chắn hẹp van 2 lá. Đây là triệu chứng phổ biến, dễ phát hiện.
7.1.2. Cận lâm sàng: ECG + Xquang + siêu âm, trong đó siêu âm là phương pháp chẩn đoán có giá trị nhất.
7.2. Chẩn đoán phân biệt
7.2.1. U nhầy nhĩ trái: lâm sàng giống hẹp van 2 lá, tuy nhiên tiếng rung tâm trương thay đổi theo tư thế người bệnh, không có T1 đanh. Chẩn đoán xác định dựa vào siêu âm.
7.2.2. Cuồng giáp: tăng trương lực thần kinh với nhịp tim nhanh, cung lượng tim tăng cao có thể làm giả triệu chứng hẹp 2 lá. Hình thái lâm sàng và siêu âm cho phép chẩn đoán.
7.2.3. Nhĩ trái 2 buồng (nhĩ trái lớn) và thông trên nhĩ lỗ lớn (làm giãn động mạch phổi): giống hẹp van hai lá trên X quang: chẩn đoán dựa vào siêu âm Doppler, thông tim, chụp buồng tim.
7.2.4. Tiếng rung Flint trong hở van động mạch chủ. Không có T1 đanh, nghe rung
tâm trương ngắn hơn.
7.3. Chẩn đoán mức độ hẹp
Dựa vào:
7.3.1. Lâm sàng: có hay không có hội chứng gắng sức.
7.3.2. Siêu âm: dốc tâm trương < 15mm/s là hẹp khít.
– Trên siêu âm 2D cho phép đo diện tích lỗ van 2 lá, nếu < 1 cm2 là hẹp khít cần phải can thiệp phẫu thuật.
– Trên Doppler đánh giá mức độ hẹp dựa vào độ chèn ép thông qua đo thời gian
nửa đỉnh (Sm < 1 cm2 nếu T1/2 > 220 m/s).
– Thăm dò huyết động: cho phép tính được áp lực mao mạch phổi, động mạch phổi, phân định được kiểu tăng áp lực động mạch phổi.
7.4. Chẩn đoán thể
7.4.1. Hẹp 2 lá đơn thuần
– Thể phù phổi (hẹp 2 lá khít < 1 cm2). Triệu chứng nổi bật ở phổi: khó thở, ho ra máu.
– Thể hẹp 2 lá nhẹ (diện tích > 2cm2): không có triệu chứng cơ năng.
– Thể hẹp 2 lá câm: không có triệu chứng trên lâm sàng. Chẩn đoán bằng điện tâm đồ, siêu âm tim.
7.4.2. Hẹp 2 lá phối hợp
– Hở van 2 lá: thêm vào triệu chứng của hẹp van 2 lá là nghe tiếng thổi tâm thu ở mỏm cường độ mạnh, lan theo đường nách ra sau lưng. Nếu hở là chủ yếu thì tiếng thổi tâm thu nghe to, lan rõ ra sau lưng, có dấu hiệu giãn và dày thất trái – nếu hở là thứ yếu thì tiếng thổi tâm thu cường độ nhẹ, ít hoặc không lan có T1 đanh, rung tâm trương lớn.
– Hở van động mạch chủ: có thêm tiếng thổi tâm trương ở ổ ecbotkin, ngoài ra có hội chứng ngoại vi.
– Hẹp van động mạch chủ: tiếng thổi tâm thu ở ổ van động mạch chủ lan sang phải, có rung mếu tâm thu. T2 mờ.
– Hở van 3 lá cơ năng: nghe tiếng thổi tâm thu ở sụn sườn VI cạnh mũi ức hai bên, cường độ tăng khi hít vào, gan đập.
– Bệnh tim bẩm sinh: hẹp 2 lá + thông liên nhỏ gọi là hội chứng Lutembacher, có thêm tiếng thổi tâm thu ở liên sườn II bên trái.
7.5. Chẩn đoán giai đoạn hẹp
7.5.1. Theo phân loại của Mỹ dựa vào triệu chứng cơ năng
– Giai đoạn I: không có khó thở
– Giai đoạn II: khó thở khi gắng sức
– Giai đoạn III: khó thở khi làm việc nhẹ
– Giai đoạn IV: khó thở khi nghỉ ngơi
7.5.2. Phân loại theo Liên Xô (cũ) phân làm 5 giai đoạn dựa vào cả cận lâm sàng
– Giai đoạn I: không khó thở, tim không to, ECG bình thường
– Giai đoạn II: khó thở khi gắng sức, ho khạc máu, nhĩ trái to, phổi mờ, ECG có dày nhĩ trái.
– Giai đoạn III: khó thở nhiều hơn, ho khạc ra máu, gan to, nhĩ trái thất phải to, ECG có dày thất phải.
– Giai đoạn IV: suy tim rõ hơn, phù, gan to, tĩnh mạch cổ nổi rõ, điều trị còn hồi phục.
– Giai đoạn V: suy tim không hồi phục
7.6. Chẩn đoán biến chứng
7.6.1. Rối loạn nhịp nhĩ như
Rung nhĩ, cuồng động nhĩ, ngoại tâm thu nhĩ. Sự xuất hiện của rung nhĩ gây hậu quả xấu dễ hình thành cục máu đông trong tim.
7.6.2. Suy tim phải
– Hay xảy ra cơn hen tim, phù phổi cấp ở hẹp van 2 lá khít.
– Hội chứng suy tim phải tiến triển không thể tránh khỏi.
7.6.3. Tắc mạch
– Cục máu đông được hình thành ở nhĩ trái làm tắc mạch não, thận, chi.
– Cục máu đông hình thành ở tĩnh mạch chủ dưới gây tắc mạch phổi.
7.6.4. Nhiễm trùng
– Viêm phế quản – phổi do vi trùng, viêm phổi, áp xe phổi.
– Viêm nội tâm mạc bán cấp (Osler).
7.6.5. Một số thể lâm sàng đặc biệt
– Thai sản: người bệnh hẹp van hai lá có thai sẽ làm nặng thêm tình trạng huyết động do tăng cung lượng tim và thể tích máu khi mang thai. Do đó người bệnh có nguy cơ cao bị phù phổi cấp.
– Tái hẹp van: sau khi mổ tách van hai lá kín. Nguyên nhân có thể là do dai dẳng quá trình thấp tim hoặc là tái bị thấp tim. Thông thường kèm theo hở hai lá (do phẫu thuật).
8. ĐIỀU TRỊ
8.1. Nội khoa
Tránh lao động nặng, tìm nghề thích hợp không đòi hỏi hoạt động thể lực nhiều.
8.1.1. Khi có hội chứng gắng sức thì phải chuyển bệnh nhân lên tuyến trên, có thể can thiệp ngoại khoa cho người bệnh trong lúc chờ đợi, ở tuyến cơ sở có thể cho bệnh nhân dùng lợi tiểu như: Furosemid 40mg x l-2viên/ngày.
Thuốc giãn mạch Nitrat như Risordan 10 80 mg/ngày.
Thuốc trợ tim hay được dùng khi bệnh nhân có rung nhĩ với tần số thất nhanh.
8.1.2. Phòng ngừa thấp tim và đều trị biến chứng nên có
Nói chung đó là trường hợp hẹp không khít, bệnh nhân dung nạp được, tuy nhiên không loại trừ có thể xảy ra biến chứng rối loạn nhịp.
8.2. Ngoại khoa
8.2.1. Tách van 2 lá: mổ tim kín hoặc tách van bằng bóng. Ở Việt Nam còn thông dụng chỉ định mổ kín tách van: tuổi 20 – 60, hẹp < l,5cm2, giai đoạn 2 hoặc 3, hẹp đơn thuần hoặc kết hợp hở hai lá, hở chủ nhẹ.
– Chống chỉ định khi hở hai lá, hở chủ nặng, hẹp động mạch chủ, tổ chức dưới van hư biến, van vôi hóa.
– Chống chỉ định tương đối: khi đang có đợt thấp tiến triển, viêm nội tâm mạc hoặc tắc mạch mới xảy ra.
8.2.2. Thay van 2 lá: bằng van sinh học hoặc van cơ học trong trường hợp hư biến tổ chức dưới van và calci hóa nặng. Trong trường hợp tổn thương phối hợp có thể phải sửa hoặc thay cả hai van.
9. TIÊN LƯỢNG
– Tuỳ thuộc mức độ hẹp và sự hiện diện hay không của các tổn thương phối hợp
– Tiên lượng không tất khi tuổi trẻ, có thai, lao động nặng. Với sự tiến bộ của kỹ thuật phẫu thuật cũng như các phương tiện điều trị mới của y học tiên lượng cho bệnh nhân bị hẹp van 2 lá ngày càng khả quan.
10. PHÒNG BỆNH
– Hẹp van 2 lá là bệnh van tim rất thường gặp ở nước ta, nguyên nhân chủ yếu là do thấp tim. Bệnh có thể sinh nhiều biến chứng nặng, do đó vấn đề chăm sóc sức khỏe ban đầu rất quan trọng.
– Cần phải giáo dục rộng rãi về y tế trong cộng đồng để phòng ngừa viêm họng ở trẻ em. Khi đã mắc bệnh cần được điều trị đầy đủ.
– Tổ chức khám sức khỏe định kỳ ở các trường học, vì học sinh là tuổi dễ mắc bệnh thấp khớp cấp.
– Khi đã phát hiện bệnh thấp khớp cấp, cần có chế độ điều trị chặt chẽ, chế độ quản lý theo dõi bệnh nhân để phát hiện di chứng van tim đồng thời theo dõi chế độ kháng sinh phòng ngừa đến hết thời gian quy định.
– Cần phát hiện sớm những trường hợp hẹp van hai lá để có kế hoạch cụ thể, tránh biến chứng có thể xảy ra.
” Thông tin này chỉ dành cho nhân viên y tế tham khảo, người bệnh không được tự ý áp dụng phương pháp này để chữa bệnh “
Trích : Đại học y khoa Thái Nguyên