1. ĐẠI CƯƠNG
1.1. Định nghĩa
“Tai biến mạch máu não là sựxảy ra đột ngột các thiếu sót chức năng thần kinh, thường là khu trú hơn là lan toả, tồn tại quá 24 giờhoặc gây tửvong trong 24 giờ. Các khám xét loại trừnguyên nhân chấn thương”. Theo Tổchức Y tếThếgiới 1990.
1.2. Đặc điểm dịch tễ học
Từnhiều thập kỷcho đến nay tai biến mạch máu não (TBMMN) vẫn là một vấn đềthời sựcấp thiết.
– Tỷlệmắc bệnh chung: theo Hội Tim mạch Hoa Kỳnăm 1977 ởMỹcó 1,6 triệu người bịTBMMN.
– Tỷlệmới mắc bệnh: hàng năm ởHoa Kỳcó khoảng 5 triệu trường hợp bịtai biến mới, phần lớn xảy ra sau tuổi 55 (Rusell 1983) .
– Tỷlệtửvong: ởHoa Kỳnăm 1977 có khoảng 182 nghìn người chết do TBMMN chiếm gần 1/10 tổng sốtửvong mỗi loại. Theo Ruseu 1983 tỷ lệ tử vong ởgiai đoạn đầu là 15% và 50% bệnh nhân sống sót thì tàn phế.
– Theo các nghiên cứu trên thếgiới tuy sốliệu khác nhau (cao hoặc thấp) nhưng 2 thập kỷqua TBMMN đã tăng hàng năm, ởThái Lan tỷlệmới mắc năm 1980là 12,7/100. 000 đến 1984 là 18,7/100.000. Tỷlệtửvong bắt đầu giảm, đến năm 1990 Hoa Kỳcông bốtỷlệtửvong giảm 27% so với thập kỷtrước.
– ỞViệt Nam, theo nghiên cứu dịch tễhọc TBMMN 1989 – 1994 của Bộmôn Thần kinh trường Đại học Y Hà Nội tỷlệhiện mắc trung bình là 115,92, tỷlệmới mắc trung bình là 28,25, tỷlệtửvong trung bình là 21,55. Nam giới bịTBMMN nhiều hơn, tỷlệnam/nữlà 1/1,48. Nhóm tuổi dưới 50 tuổi bịTBMMN chiếm tỷlệthấp (9,5%) trong cộng đồng nhưng lại chiếm tỷlệ đáng quan tâm (36%) trong bệnh viện. Tai biến thểxuất huyết chiếm 35% sốbệnh nhân nội trú. Yếu tốnguy cơnghiêm trọng nhất là tăng huyết áp có ở59,3% sốbệnh nhân trong cộng đồng và có ở47,5% sốbệnh nhân nội trú. Dịdạng mạch máu não ởngười trẻphát hiện thấy 50% sốtrường hợp được chụp mạch. Di chứng nhẹvà vừa chiếm tỷlệcao (68,42%) do đó đặt ra nhu cầu phục hồi chức năng rất lớn. Di chứng vận động là chủyếu có ở92,62% bệnh nhân. Tỷlệbệnh nhân điều trịtại nhà còn cao 51%.
– Theo nghiên cứu của Bộmôn Thần kinh trường Đại học Y khoa thành phốHồChí Minh năm 1994 – 1995 tỷlệhiện mắc chung là 415/100.000, tỷlệmới mắc chung là 161/100.000. Yếu tốquan trọng nhất là tăng huyết áp chiếm 55% số
bệnh nhân.
1.3. Phân loại
TBMMN gồm 2 loại chính:
– Nhồi máu não hoặc thiếu máu não cục bộ(nhũn não) : xảy ra khi một nhánh mạch máu não bịtắc, nghẽn, khu vực tưới máu bởi nhánh đó bỉthiếu máu và hoại tử.
– Xuất huyết não: xảy ra khi máu thoát khỏi thành mạch chảy vào nhu mô não. Tụmáu não và xuất huyết não không có gì khác nhau, tụmáu não là danh từcủa các nhà ngoại khoa mang ý nghĩa cần xem xét điều trịphẫu thuật.
– Theo các thống kê ở các nước Âu – Mỹcho thấy trong TBMMN thì chảy máu não, màng não chiếm 15%, tắc mạch do huyết khôi 80%, lấp tắc mạch 5%.
1.4. Nguyên nhân và các yếu tố nguy cơ gây TBMMN
* Xuất huyết não:
– Chủyếu là tăng huyết áp, nhất là thểtăng huyết áp kịch phát thường kết hợp với vữa xơ động mạch, đái tháo đường.
– Phồng động mạch bẩm sinh hay mắc phải, phồng động mạch – tĩnh mạch.
– U não hoại tửgây chảy máu.
– Các bệnh do thiếu yếu tố đông máu, suy gan nặng, giảm Prothrombin máu.
– Bệnh lơxêmi cấp tính.
– Hội chứng tiêu fibrin.
– Dùng thuốc chống đông không đúng.
– Bệnh sốt xuất huyết.
– Bệnh viêm não chất trắng gây chảy máu não của Hurst.
– Bệnh Amyloid não.
* Nguyên nhân gây thiếu máu não cục bộ:
– Vữa xơ động mạch.
– Viêm động mạch (động mạch thái dương) .
– Phẫu tích động mạch.
– Bệnh đa hồng cầu.
– U não
– Bệnh Moyamoya.
– Bệnh loạn sản tổchức xơ- cơ động mạch não.
– Do co thắt mạch.
– Do lấp mạch: do mảng vữa xơ, do huyết khối.
* Các yếu tốnguy cơTBMMN
– Tăng huyết áp
– Đái tháo đường
– Các bệnh tim mạch.
– Hút thuốc lá.
– Thiếu máu não cục bộthoảng qua.
– Dùng thuốc tránh thai.
– Protein niệu.
– Béo phì
– Uống rượu.
– Tăng dính tiểu cầu.
– Rối loạn lipid máu.
– Tăng acid uric máu.
– Yếu tốdi truyền, gia đình.
2. TRIỆU CHỨNG
2.1. Chảy máu não
Mô tảthểthường gặp là chảy máu não vùng bao trong – nhân đậu do tăng huyết áp ởngười có tuổi (75%) .
2.1.1. Tiền chứng
Thông thường nhất là nhức đầu, nhất là ban đêm. Kèm theo hay có chóng mặt ù tai.
2.1.2. Giai đoạn khởi đầu
Thông thường đột ngột, bệnh nhân ngã vật ra và hôn mê nặng ngay. Nhưng cũng có thểbắt đầu bằng nhức đầu dữdội, ý thức thu hẹp và trong vòng 1 – 2 giờ bước vào giai đoạn toàn phát.
2.1.3. Giai đoạn toàn phát
Có ba hội chứng nổi bật là hôn mê, liệt nửa người và rối loạn thực vật (tăng tiết phếquản, rối loạn nhịp thở, nhịp tim, huyết áp dao động) .
2.1.4. Tiến triển
Khoảng 2/3 tửvong. Tửvong thường xảy ra trong những giờ đầu hoặc cuối tuần đầu. Những yếu tốtiên lượng xấu là: hôn mê sâu, sốt cao kéo dài, rối loạn nhịp thở, rối loạn tim mạch và huyết áp Sau ngày thứ10 tuy đỡnguy hiểm hơn nhưng vẫn có thểcó tửvong vì các biến chứng nhiễm khuẩn đường hô hấp, tiết niệu cũng như các rối loạn nước điện giải, rối loạn dinh dưỡng. Vềsau vẫn có thểtái phát; hầu hết đều để lại di chứng nặng nề.
2.1.4. Xét nghiệm
Dịch não tuỷhơi hồng, thường có nhiều hồng cầu. Trong máu, bạch cầu tăng, đường tăng, mê tăng. Trong nước tiểu có đường và protein. Mạch não đồchỉcần làm khi nghi có bọc máu tụ.
2.2. Chảy máu não – màng não
2.2.1. Thểchảy máu não – màng não
Có ba bệnh cảnh khác nhau:
– Thểtối cấp (lụt não thất) : hôn mê rất nhanh, có hội chứng chảy máu não, hội chứng màng não, hội chứng vỏnão, hội chứng thực vật rất trầm trọng.
– Thểcấp: rối loạn ý thức xuất hiện muộn hơn, dấu hiệu Babinski ởhai bên.
– Thểkhông đầy đủ: có biến đổi vềmàu sắc và thành phần của dịch não tuỷ.
2.2.2. Thểmàng não – não
Bắt đầu bằng các cơn co giật toàn bộ, liên tục hoặc kiểu Bravais – Jackson hoặc bằng các triệu chứng thiếu sót, vềsau mới thấy rõ hơn các dấu hiệu thần kinh khu trú.
2.3. Chảy máu màng não
Mô tảthểtrung bình thường gặp.
– Giai đoạn khởi đầu: nhức đầu đột ngột dữdội rồi mất ý thức.
– Giai đoạn toàn phát: nổi bật là các hội chứng sau: rối loạn ý thức, hội chứng màng não, rối loạn thần kinh thực vật (vận mạch, thân nhiệt, nhịp thở, nhịp tim) Babinski hai bên.
– Tiến triển: phụthuộc vào nguyên nhân và mức độchảy máu. Trường hợp nặngcó thểhôn mê sâu, sốt cao, tửvong. Những trường hợp qua khỏi lúc nguy hiểm hay đểlại di chứng nhưnhức đầu, rối loạn tâm thần. Bệnh có thểtái phát và lần sau bao giờcũng nặng hơn lần trước.
2.3 2. Các thể lâm sàng
– Thểnặng: tửvong trong vài giờ, vài ngày, co giật – hôn mê sâu – rối loạn thực vật nặng.
– Thểkhông đầy đủ: biểu hiện giảtạo của viêm màng não – Tâm thần u am.
– Thểkhác: thểtâm thần, thểnhức đầu đơn độc.
2.3 3. Xét nghiệm
– Dịch não tuỷlúc đầu đỏcó nhiều hồng cầu vềsau chuyển sang màu vàng, protein dịch não – tuỷcó thểtăng.
– Máu: đường máu tăng, có thểkèm theo đường niệu và ceton niệu – Urê máu tăng, Bilirubin, SGOT, CPK đều có thểtăng.
2.4. Khối máu tụtrong não
Còn được gọi là máu tụtựphát trong não cần được phát hiện vì có khảnăng giải quyết bằng phẫu thuật.
– Liệt nửa người.
– Hôn mê ngắt quãng. Có thểhôn mê vài ngày rồi tỉnh, đến khoảng ngày thứ10 lại hôn mê lại. Cũng có khi hôn mê xảy ra sau khi đã liệt nửa người hoặc hôn mê chập chờn.
– Hội chứng tăng áp lực trong sọ. Khối máu tụto dần và biểu hiện trên lâm sàng nhưmột khối u. Khám đáy mắt chỉcó 1 phần 3 trường hợp có phù gai thị.
– Hội chứng thuỳhay gặp. Tuỳtheo vịtrí có thểcó hội chứng thuỳ đỉnh, thuỳ
thái dương, thuỳchăm.
2.5. Nhũn não
2.5.1. Đặc điểm bệnh lý
Có thểphân biệt hai trường hợp: tắc mạch (thrombus) và lấp mạch (embolus) . Thường ởcác nhánh nông và trên nhánh này, tuần hoàn có thểbịnghẽn ởbất cứ quãng nào. Vì thếtuỳtheo vịtrí tổn thương mà có những hội chứng lâm sàng của vỏnão khác nhau.
2.5.2. Đặc điểm triệu chứng
– Tiền chứng: thường có triệu chứng báo động. Ví dụnếu bán cầu ưu thếbịxâm phạm sẽcó mất lời nói vận động kiểu Broca. Nếu vào khu vực chi phối cảm giác sẽcó rối loạn cảm giác.
– Giai đoạn khởi đầu: vềlâm sàng có thểcó hôn mê, liệt nửa người.
– Riêng đối với nhũn não do tắc mạch thì khởi đầu thường từtừ.
– Giai đoạn toàn phát: có thểhôn mê vừa hoặc nhẹ, có rối loạn thực vật ở mức trung bình.
– Tiến triển: nếu qua được giai đoạn cấp tính (nhất là ngày thứ2 đến thứ10) bệnh sẽphục hồi dần nhưng hay đểlại di chứng. Phải đềphòng các biến chứng do nằm lâu. Thường có liệt nửa người không toàn bộ, không thuần tuý, không
đồng đều. Nếu vịtrí tổn thương ởbán cầu não ưu thếsẽcó thêm triệu chứng mất lời nói vận động kiểu Broca.
2.5.3. Thể lâm sàng
– Những vùng động mạch não giữa nông: vùng tổn thương là vỏnão thuỳtrán đỉnh và thái dương. Liệt nửa người rõ ởngọn chi và mắt. Nếu ởbán cầu não ưu thế, sẽcó mất lời. Nếu ởbán cầu bên kia sẽcó hội chứng Anton – Babinski.
Cũng có khi có bán manh. Nếu chỉthiếu máu ởmột khu vực nhỏ: ví dụ ởnếp cong – có thểthấy mất lời kiểu Wernicke.
– Nhũn vùng động mạch não giữa sâu: vùng tổn thương ởkhu vực bao trong, một phần nhân đuôi và nhân đậu; liệt nửa người toàn bộ, đồng đều và không kèm theo rối loạn cảm giác. Nếu ởbán cầu não ưu thếsẽbịmất lời. Có thểtiến triển
thành liệt co cứng nửa người.
– Nhũn toàn bộvùng động mạch não giữaHôn mê sâu với nhiều rối loạn thực vật. Liệt nửa người, rối loạn cảm giác, mất
lời, bán manh.
– Nhũn vùng động mạch não trướcLiệt một chân hoặc liệt nửa người, rõ nhất là ởchân. Tổn thương ởthuỳtrán và thểtrai. Hay có liệt mặt.
– Nhũn vùng động mạch não sau. Tổn thương ởmặt trong thuỳthái dương, thuỳchậm và đồi thị. Giảm hoặc mất
cảm giác nửa người, hội chứng đồi thị, bán manh.
– Nhũn vùng thân não. Hay gặp hội chứng cuống não giữa: liệt tứchi, liệt liếc dọc hoặc liệt vận nhãn toàn bộ.
– Nhũn khu vực động mạch mạc trướcTổn thương xâm phạm bao trong và bãi thị. Liệt nửa người không kèm theo rối
loạn cảm giác, có bán manh.
– Tắc động mạch bên của hành tuỷHội chứng Wallenberg: liệt dây V, IX, X, hội chứng tiền đình. Claude Barnard Horner, hội chứng tiểu não một bên. Bên đối diện mất cảm giác đau nóng lạnh ởchi.
3. CHẨN ĐOÁN
Đểchẩn đoán TBMMN, xác định vịtrí khu trú động mạch tổn thương vànguyên nhân của tai biến cần phải hỏi bệnh kỹ, theo dõi diễn biến bệnh, phân tích đặc điểm của bệnh cảnh lâm sàng, sửdụng nhiều biện pháp thăm dò như điện tim, Doppler mạch, khám tai mũi họng, khám đáy mắt đểxem có phù nề, chảy máu không, khám phản xạ đồng tửvà vận nhãn, đo opthalmo – dynamometry để đánh giá gián tiếp huyết áp ở động mạch cảnh trong, điện não định ổ, siêu âm não, chụp động mạch não, động mạch chủ, CT- Scanner, cộng hưởng từhạt nhân. Ngoài ra cần thửcác xét nghiệm về đông máu (APTT, prothrombin, độtan sợi huyết. . .) , các xét nghiệm về đông máu rải rác trong lòng mạch, các xét nghiệm vềglucose, các lipid máu. Đối với chọc dịch não tuỷ, cần thận trọng chỉ định vì có thểgây kẹt não nguy hiểm, trừtrường hợp đặc biệt cần cho chẩn đoán. Khi chọc, đểbệnh nhân đầu thấp, dùng kim nhỏ, lấy ít dịch. Trong trường hợp không làm được CT Scan và cộng hưởng từthì 2 xét nghiệm chính vẫn là chọc dịch não tuỷvà chụp động mạch não. Các tiến trình của chẩn đoán:
3.1. Phải chăng tình trạng đó là TBMMN?
Đặc tính TBMMN là khởi đầu đột ngột và tiến triển nhanh đến nặng (tính theo giây, phút, giờ) .
3.2. Loại tai biến đó là XH hay nhồi máu não(xem bảng) .
3.3. Vịtrí tổn thương của não và của mạch máu
Dựa vào lâm sàng và xét nghiệm đặc hiệu: CT-Scanner, CHT, chọc dò DNT, chụp động mạch não, Doppler.
3.4. Nguyên nhân gì?(Chú ý các nguyên nhân phổbiến HA cao, dịdạng mạch não, bệnh tim, xơvữa mạch. . .)
Bảng 11: So sánhtai biên XH và TMCB não
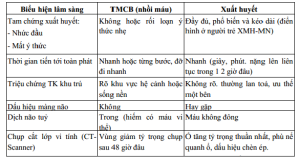
![]()
– Đối với tuyến cơsở, nơi không có các phương tiện kỹthuật hiện đại, chẩn đoán TBMMN dựa vào triệu chứng lâm sàng, diễn biến của bệnh và tìm cách chuyển lên tuyến trên nơi có điều kiện chẩn đoán sâu hơn.
4. XỬ TRÍ VÀ PHÒNG BỆNH
4.1. Xử trí
Mặc dầu đã có nhiều thửnghiệm, cho đến nay thếgiới chưa có phương pháp nào được công nhận có hiệu quảchắc chắn. Một số điểm đã được nhất trí:
– Quan trọng hàng đầu là xửtrí đột quỵ, sửdụng tất cảcác kỹthuật hồi sức cấp cứu chưa cần chẩn đoán kỹ đó là xuất huyết não hay nhũn não. Song song với hồi sức cấp cứu phải chú trọng ngay đến phục hồi chức năng. Ngay cảkhi bệnh
đã qua khỏi lúc hiểm nghèo vẫn phải tiếp tục phục hồi chức năng, hạn chếdi chứng.
4.1.1. Nội khoa
– Đặt bệnh nhân ởtưthếnằm nghiêng an toàn.
– Làm thông đường thở, nếu cần đặt nội khí quản hay mởkhí quản, hút đờm dãi.
– Thởoxy qua mũi liên tục hay ngắt quãng.
– Hỗtrợhô hấp cho bệnh nhân bằng bóp bóng Ambu, thởmáy nếu có chỉ định.
– Cân bằng nước và điện giải, cân bằng kiềm toan.
– Nếu cần, đặt ống thông dạdày qua mũi đểnuôi dưỡng và cho thuốc vào dạdày.
– Chỉ đùng thuốc điều trịHA khi HA tâm thu > 200 mmHg: làm thủng 1 nang Adalat 10mg nhỏ3-5 giọt vào dưới lưỡi để đưa huyết áp xuống < 200mmHg, vào khoảng 170 – 180 mmHg.
– Đối với chảy máu não:Dùng Nimotop để điều trịcác thiếu hụt thần kinh vì co thắt mạch sau chảy máu
màng não do vỡphình mạch não, dùng bơm tiêm điện liều bắt đầu lmg/giờ(0,25 µg/kg/phút) TM. Không dùng khi có tăng áp lực sọnão nặng, suy tim. Nên truyền song song một dung dịch đẳng trương qua một chắc ba ngay sát nơi tiêm đểtránh tổn thương thành mạch. Có thểdùng thuốc viên 30mg cho 2 viên, cứ4 giờ/1ần, trong 3 tuần đểdựphòng khi có chảy máu não do vỡphình mạch.
+ Nếu chảy máu não do dùng thuốc chống đông thì phải cắt ngay thuốc.
– Đối với thiếu máu não
+ Cân nhắc dùng thuốc chống đông và thuốc tiêu huyết khối.
+ Thuốc chống kết tập tiểu cầu: aspirini60 – 325 mg/ngày, Persantine 150 -225 mg/ngày hoặc Ticlid 250 mg 2 viên/ngày. . .
+ Các thuốc cải thiện tuần hoàn não: Duxil, Tanakan, Pervincamin, Cavinton, Stugeron, Lucidril hoặc Nootropyl… Những ngày đầu có thểdùng dạng tiêm. Có thểdùng Cerebrolysin 5 – 10 ml/ngày TM chậm trong 4 tuần.
+ Các thuốc bảo vệthành mạch nhưvitamin C lg/ngày, rutin.
+ Chống phù não đối với cảchảy máu và nhồi máu não: mannitol 20% truyền TM bắt đầu liều 300 ml trong 30 phút, sau đó cứ4 giờlại truyền thêm 100ml, tiếp tục trong 24 giờ; Lasix 20 – 40 mg TM. DD glycerin 50% 100 ml/ngày chia làm 2 lần, uống hoặc cho vào ống thông dạdày vừa chống phù não, vừa chống được táo bón.
– Nếu mạch > 110 – 120 chu kỳ/phút, dùng thuốc ức chế βnếu không có chứng chỉ định.
– Nếu có loạn nhịp tim, suy tim xửtrí theo phác đồ.
– Nếu có cơn động kinh: carbamazepin hoặc phenytoin, Iorazepam, diazepam…
– Kháng sinh chống nhiễm khuẩn đường hô hấp, đường tiết niệu, dựphòng nhiễm khuẩn ở ổmáu tụtrong chảy máunão.
– Nếu chảy máu não do suy gan, thiếu hụt các yếu tố đông máu, dùng thuốc theo phác đồ.
– Nếu sốt cao quá dùng Paracetamol.
– Không dùng thuốc an thần, thuốc ngủtrừkhi bệnh nhân bịkích động.
– Phòng chống loét bằng cách xoay trởbệnh nhân khi cho phép, nằm đệm hơi, đệm nước.
4.1.2. Can thiệp ngoại khoa
Cân nhắc khi thấy có dịdạng mạch máu bịvỡvà khối máu tụ ởnão hay tiểu não. Ởgiai đoạn ổn định cần phối hợp thêm các phương pháp vật lý trịliệu, y học cổtruyền (châm cứu) , liệu pháp phản xạthần kinh đểphục hồi di chứng.
* Đối với tuyến cơsởviệc xửtrí ban đầu TBMMN cần thực hiện:
– Đểbệnh nhân ởtưthếnằm nghiêng an toàn tránh tụt lưỡi và trào ngược.
– Đảm bảo hô hấp cho bệnh nhân: làm thông thoáng đường thở, hút đờm dãi, hỗtrợhô hấp bằng bóp bóng.
– Tìm cách vận chuyển bệnh nhân lên tuyến trên khi điều kiện cho phép.
4.2. Phòng bệnh
Tai biến mạch máu não đểlại di chứng tàn phếnghiêm trọng nhưdi chứng vận động, giảm hoặc mất trí tuệ, đểlại cho xã hội một gánh nặng, do vậy phòng bệnh có ý nghĩa rất quan trọng
4 2.1. Dự phòng cấp 1
– Chiến lược cộng đồng (dựphòng khi chưa xảy ra tai biến) Mục tiêu chính là phòng chống và hạn chếvữa xơmạch, một nguyên nhân chủyếu gây tai biến bằng các biện pháp:
– GiữHA ởmức bình thường.
– Chế độ ăn giảm các chất mỡbão hoà, khuyên ăn các loại thịt trắng, hạn chếthịt có màu đỏ.
– Cai thuốc lá.
– Dùng thuốc Aspirin: đã thửnghiệm trên 22000 thầy thuốc Mỹkhỏe mạnh thấy tác dụng giảm tỷlệnhồi máu cơtim, và ít tác dụng với nhồi máu não. Giữa nhồi máu cơtim và nhồi máu não có liên quan chặt chẽvì vậy Aspirin được coi là biện pháp dựphòng cấp I quan trọng trong TBMMN.
– Cần thay đổi nếp sống phối hợp tập luyện thểdục đều.
– Phát hiện và điều trịxơvữa động mạch, tăng huyết áp một cách căn bản.
– Phát hiện và xửtrí những dị động mạch máu có thểlà nguyên nhân của TBMMN.
– Cần tránh những yếu tốcó thểtạo điều kiện xuất hiện tai biến mạch máu não: Stress tâm lý, gắng sức quá nhiều, lạnh đột ngột, rượu, cơn tăng huyết áp.
– Khi có những dấu hiệu báo trước (nhưnhức đầu quá mức, chóng mặt, ù tai, tê buồn chân tay, đom đóm mắt…)Ởngười có tăng huyết áp, cần xửtrí kịp thời ngay.
– Quản lý và điều trịbệnh nhân TBMMN và những người có yếu tốnguy cơ
4.2.2. Dựphòng cấp II(Dựphòng các tai biến mạch máu não)
Tiến hành khi xuất hiện các biểu hiện của thiếu máu cục bộ ởnão hay ởvõng mạc, có nghĩa là khi dựphòng cấp 1 đã thất bại. Ởgiai đoạn này dựphòng chủyếu nhằm:
– Phát hiện và điều trịcác yếu tốnguy cơ(huyết áp cao, đái tháo đường, các bệnh tim…) .
– Dùng thuốc chống đông và thuốc chống kết dính tiểu cầu.
– Phòng các tai biến mạch máu não tái phát.
– Phòng chống loét và bội nhiễm; quản lý và điều trịbệnh nhân ởcộng đồng.
* Điều trịcác yếu tốnguy cơ
– Chống tăng huyết áp:
+ Áp dụng các biện pháp giảm trọng lượng cơthể(chống béo phì) .
+ Ắn nhạt.
+ Tập thểdục.
+ Dùng thuốc hạhuyết áp đều đặn.
+ Tránh dùng các thuốc gây tăng HA khi có bệnh khác phối hợp.
– Cai thuốc lá triệt đểThuốc lá làm tăng Fthrinogen máu, kích thích dính tiểu cầu, tăng thểtích hồng cầu do đó làm tăng độquánh của máu.
– Chống tăng cholesterol máu, đặc biệt là tăng thành phần lipoprotein tỷtrọng thấp (LDL) và giảm lipoprolein tỷtrọng cao (HDL), đó là yếu tốnguy cơcủa nhồi máu cơtim và thiếu máu cục bộnão. Dựphòng bằng chế độ ăn giảm mỡ
và dùng thuốc giảm cholesterol trong máu (Clorflbral) .
– Chế độ ăn muối và kaliĂn mặn làm tăng HA. Đối với các nước nhiệt đới, chỉnên giảm muối vừa phải do mất muối qua mồhôi. Chế độ ăn ít kali làm tăng nguy cơTBMMN có lẽdo tăng HA. Bổsung kim bằng ăn thêm hoa quảvà rau tươi.
– Cai rượu:Rượu gây tăng huyết áp, tăng triglycerid máu, dễgây rung nhĩtừng đợt.
– Tập thểdục có tác dụng giảm huyết áp tâm thu, tăng tỷlệlipoprotein tỷtrọng cao (HDL), giảm béo phì. Thểdục làm giảm tỷlệnhồi máu cơtim do đó cũng làm giảm tỷlệTBMMN.
– Chống bệnh tăng thểtích hồng cầu:Tăng thểtích hồng cầu gây tăng tỷlệTBMMN, nhất là ởphụnữ. Cần phát hiện các nguyên nhân gây tăng thểtích hồng cầu và điều trị.
– Chống tăng tiểu cầu: cần phải điều trịkhi sốlượng tiểu cầu trên 600.000/mm
3
– Chọn thuốc tránh thai có nồng độEstrogen thấp.
– Điều trịbệnh đái tháo đường
– Bệnh hồng cầu liềm là bệnh dù ởgiai đoạn tiềm tàng hay rõ rệt đều gây tỷlệcao TBMMN.
– Phát hiện và điều trịsớm các bệnh tim: các bệnh tim là yếu tốnguy cơTBMMN đứng hàng thứhai sau vữa xơmạch baogồm: loạn nhịp (đặc biệt là rung nhĩhoặc bệnh tâm nhĩ), tổn thương van tim (hẹp van hai lá, sa van hai lá, vôi hóa van hai lá, viêm nội tâm mạc nhiễm khuẩn), các tổn thương cơtim (đặc biệt là nhồi máu mới, nhồi máu cũcó túi phồng vách), giảm động từng khúc (Akinésie segmentaire) và bệnh cơtim.
– Các bệnh viêm mạch
* Dùng thuốc
– Thuốc chống đông máuVì có thểcó biến chứng xuất huyết nên khi dùng thuốc chống đông máu phải tuân theo các nguyên tắc sau:
+ Chỉdùng được ởcác cơsởcó trang bịxét nghiệm đảm bảo không chẩn đoán nhầm với TBMMN loại XH.
+ Đối với thiếu máu cục bộnão (TMCBN) rộng và mới chỉdùng sau khi bịtai biến 72 giờnếu có chỉ định.
+ Biết rằng các nhồi máu xuất huyết hay xảy ra sau một nghẽn tắc mạch não do tim, sau đó trong vòng 15 ngày nguy cơtái phát xuất huyết là 1% mỗi ngày. Các thuốc nhưfraxiparin, kháng vitamin K
– Các thuốc chống kết dính tiểu cầu như: Aspirin, Ticlopidin, Dipyridamol.
Kết luận
Tai biến mạch máu não là một bệnh nặng hay gặp ởngười có tuổi. Có thểgây tửvong và nếu không chết cũng hay đểlại di chứng. Cần chú ý đến tăng huyết áp, vữa xơ động mạch và một sốbệnh tim mạch đểcó biện pháp phòng chống, tránh đểxảy ra tai biến.
” Thông tin này chỉ dành cho nhân viên y tế tham khảo, người bệnh không được tự ý áp dụng phương pháp này để chữa bệnh “
Trích: Bệnh học nội khoa, giáo trình Đại học y khoa Thái Nguyên